Неслившийся апофиз что это
Неслившийся апофиз что это
а) Терминология:
• Limbus vertebra (LV), краевой апофиз (КА)
• Анатомический вариант развития хрящевого апофиза тела позвонка
б) Визуализация limbus vertebra:
• Дети: рентгенонегативный дефект в области передне-верхнего угла тела позвонка
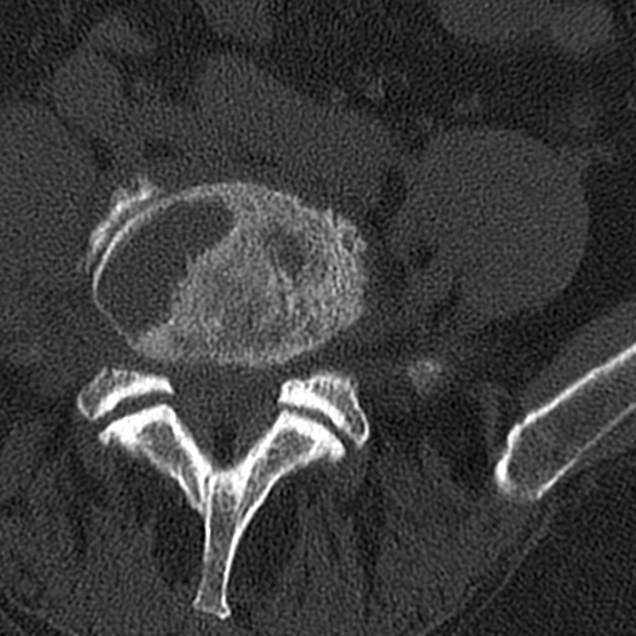
• Взрослые: треугольный кортикальный костный фрагмент:
о LV примерно соответствует по форме дефекту в области донорского ложа тела соответствующего позвонка
• Среднепоясничный отдел > среднешейный отдел, передний край >> задний край
в) Дифференциальная диагностика:
• Свежий перелом позвонка
• Грыжа Шморля
• Фрагмент переднего остеофита тела позвонка
• Кальцифицированная грыжа диска
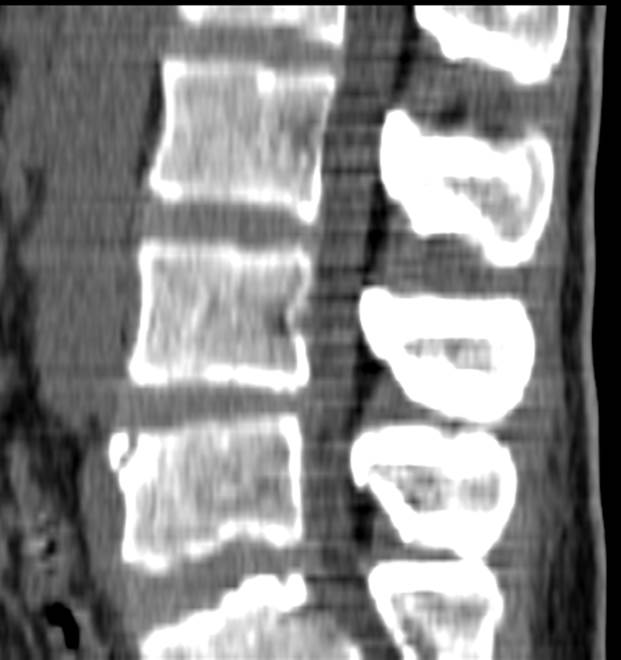
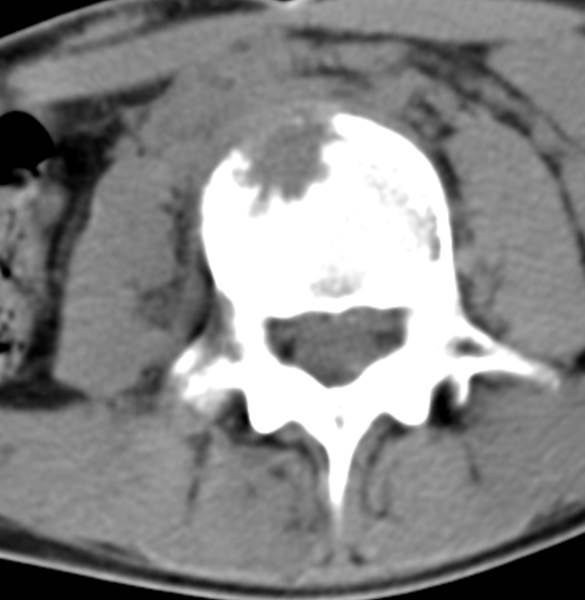
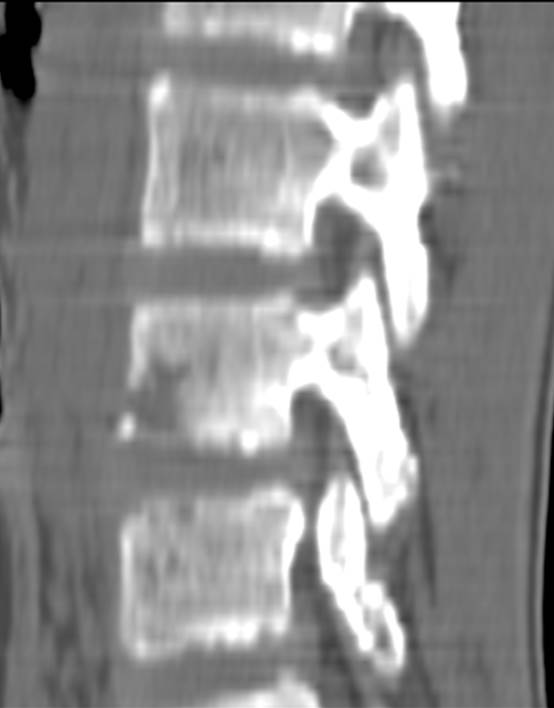
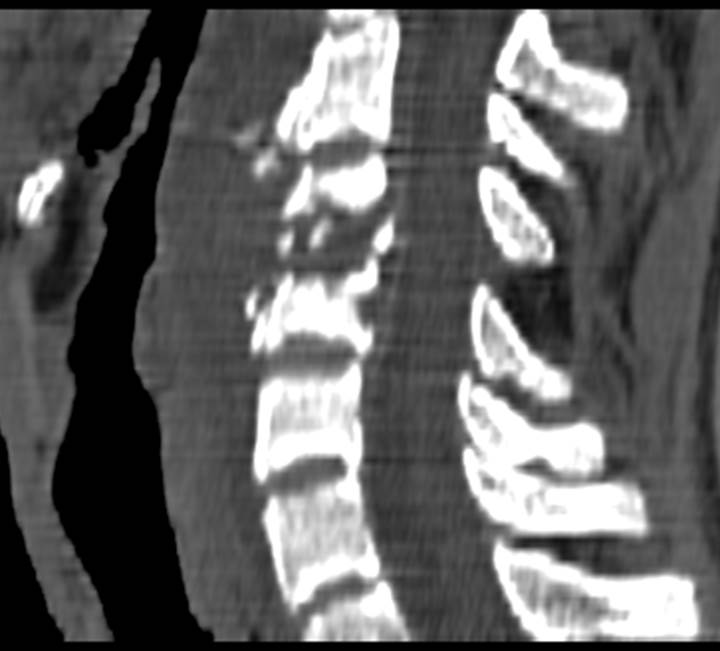
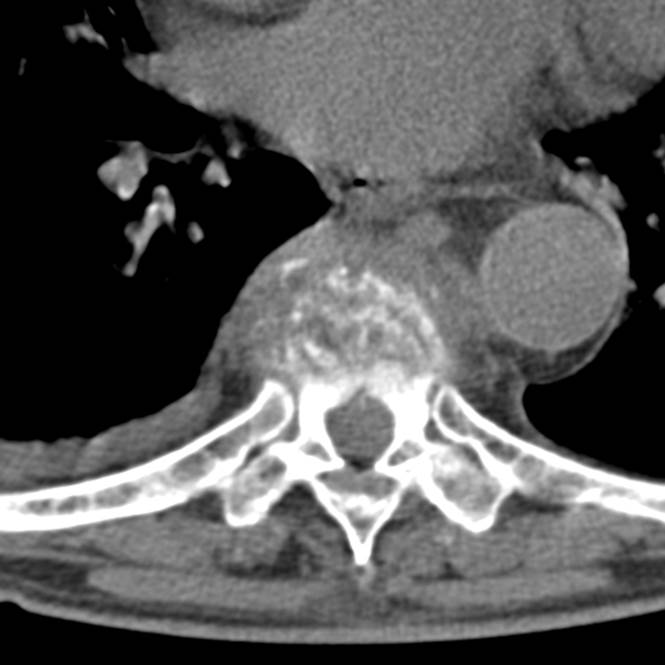
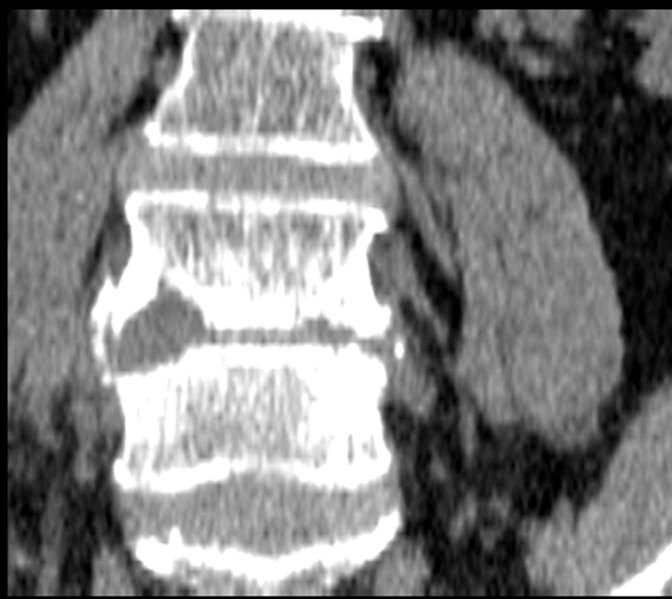
(Справа) КТ, сагиттальная проекция: типичный LV С5 позвонка. Кроме того, на этом же срезе определяется клиновидная деформация тела С7 S3 с дефектом переднего его края и уплотнением трабекулярной структуры кости, что соответствует у данного пациента клинической картине свежего компрессионного перелом тела позвонка. 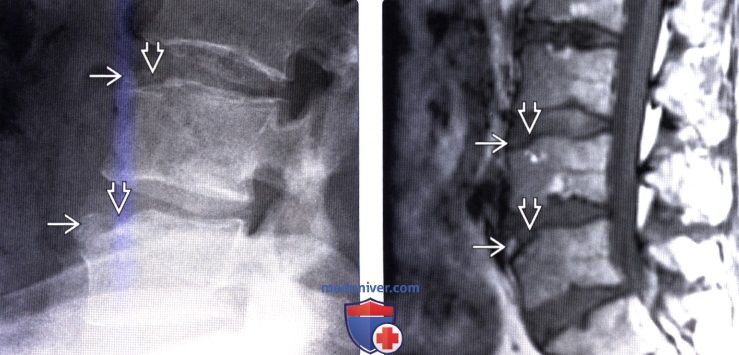
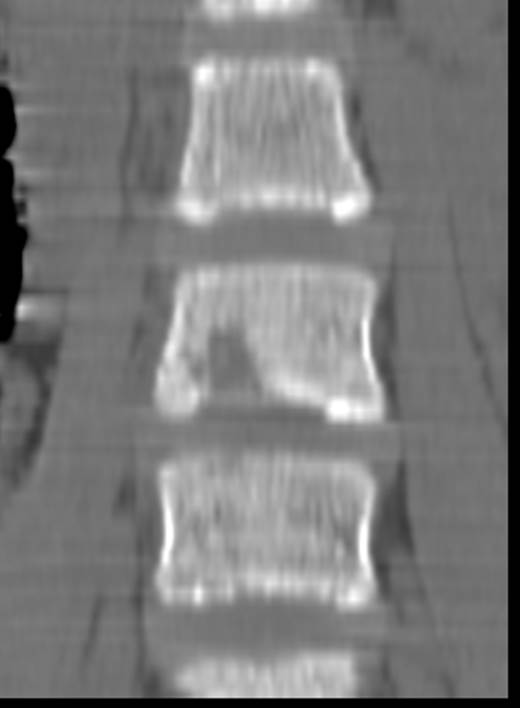
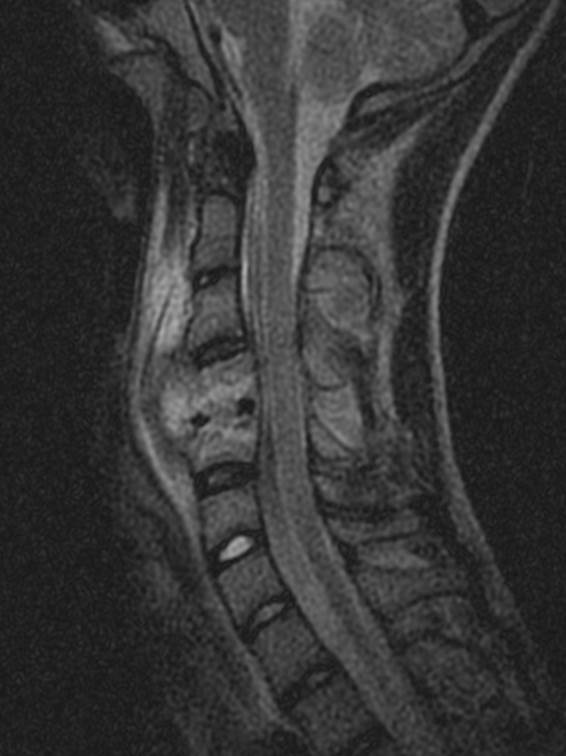
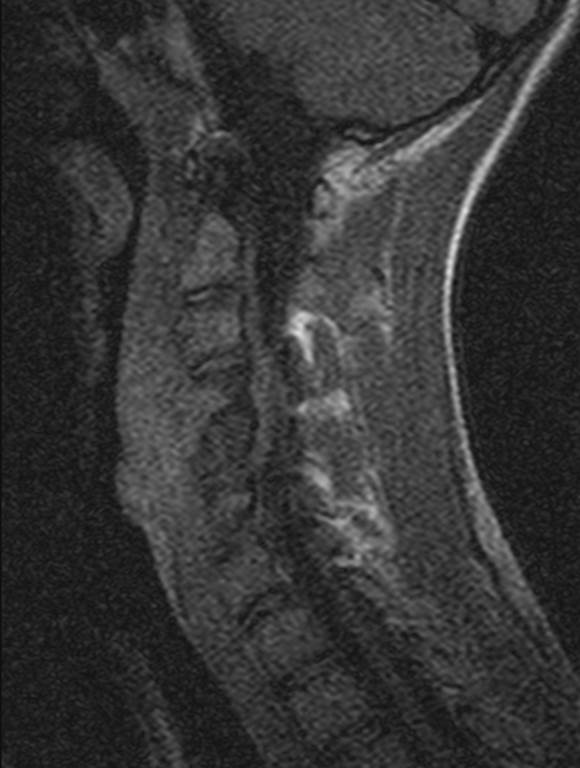
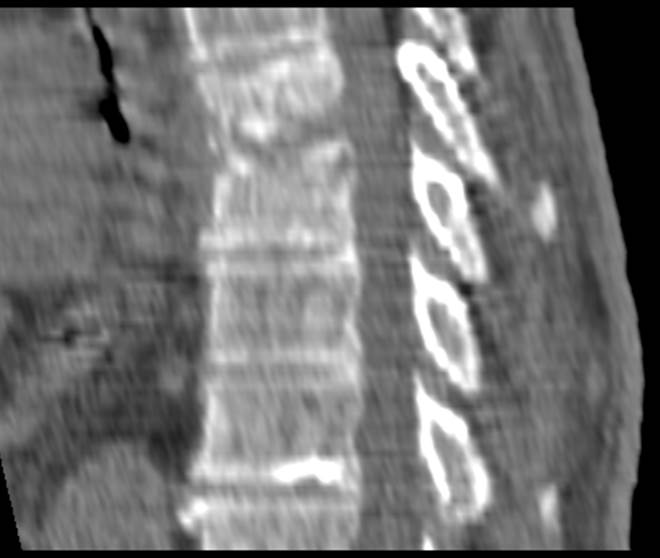
(Справа) Сагиттальное Т1-ВИ подтверждает наличие LV на уровнях L4 и L5. Здесь же определяются типичные узелки Шморля, расположенные позади типичных костных дефектов в области LV.
г) Патология:
• Краевой апофиз (КА) отделен от тела позвонка тонким слоем хряща вплоть до момента своего слияния с телом позвонка (в возрасте 18-20 лет):
о До момента слияния является относительно слабым место на границе диск/тело позвонка
• Limbus vertebra (LV) может сформироваться при образовании грыжи диска, когда пульпозное ядро диска внедряется между КА и телом позвонка до их слияния, которое навсегда изолирует небольшой фрагмент апофиза от основной массы тела позвонка
д) Клинические особенности limbus vertebra:
• Обычно обнаруживается в ходе исследования по поводу хронического болевого синдрома в спине
• Иногда является случайной находкой
• Пациенты редко могут вспомнить или указать на провоцирующий фактор, послуживший причиной их жалоб
е) Диагностическая памятка:
• Размеры фрагмента limbus vertebra (LV) примерно соответствуют размерам дефекта тела позвонка
Редактор: Искандер Милевски. Дата публикации: 13.7.2019
Персистирующий апофиз (Limbus vertebrae)
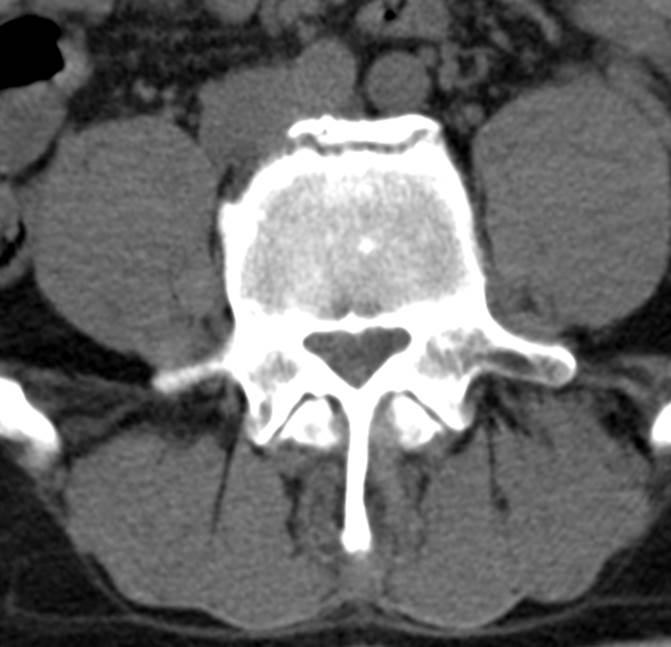
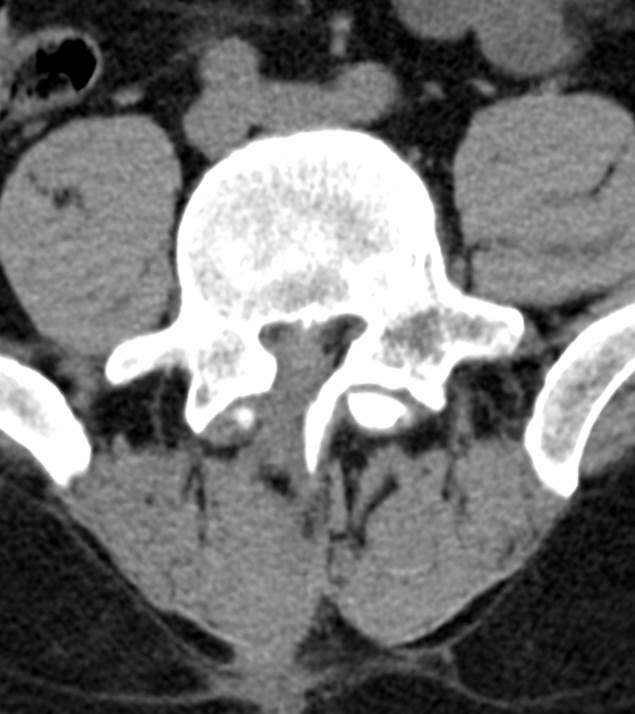
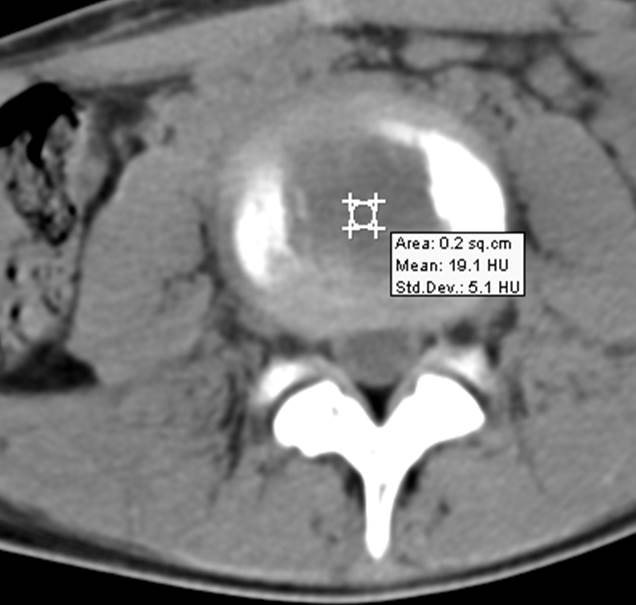
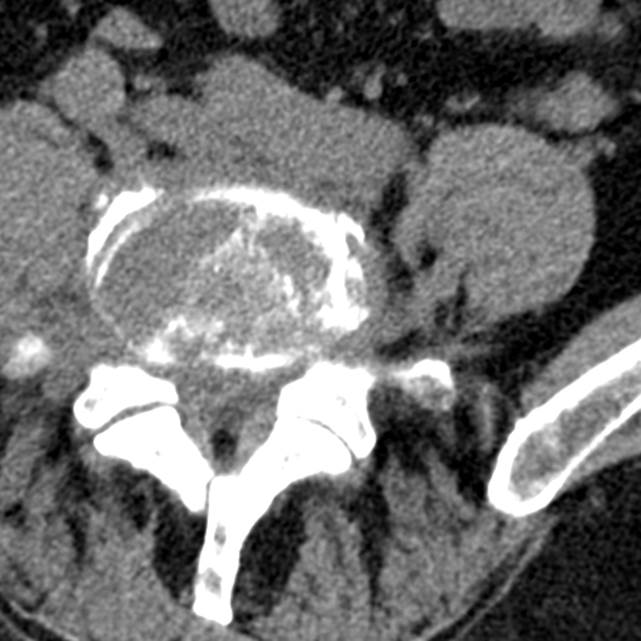
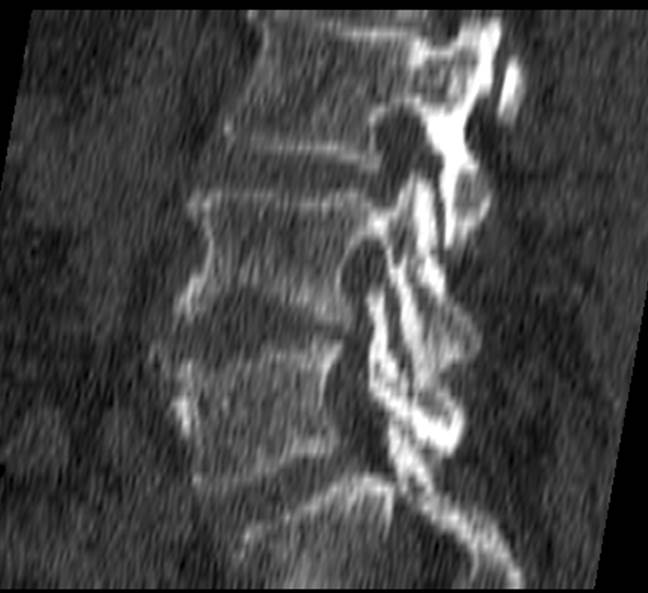
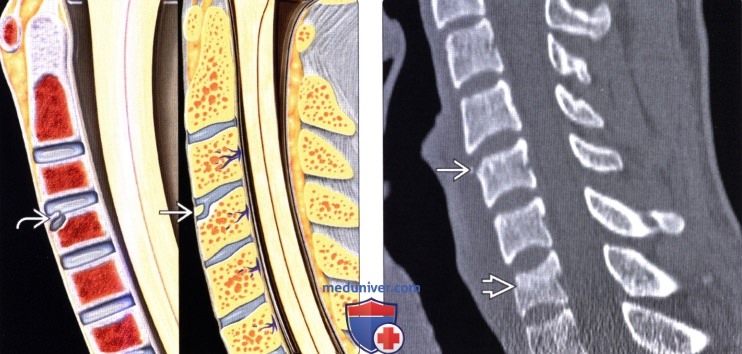
Limbus vertebrae (персистирующий апофиз) определяется как хорошо отграниченное образование костной плотности с четкими и ровными контурами у передневерхнего позвоночного угла тела позвонка.
Механизм формирования
Limbus vertebrae (персистирующий апофиз) окостеневает за счет самостоятельных ядер окостенения, появляющихся в возрасте 6-8 лет у девочек и 7-9 лет у мальчиков и синостозирующих с телом позвонка в 23-26 лет. При вклинении элементов диска (пульпозного ядра), между апофизом и телом позвонка через верхнюю замыкательную пластинку, апофиз не срастается с телом. По механизму формирования эта патология схожа с формированием узлов Шморля и ее не следует путать с переломами или инфекцией.
Диагностика
Limbus vertebrae (персистирующий апофиз) определяется в виде образования с четкими, ровными (склеротическими) контурами, треугольной формы, располагающийся в области передневерхнего угла тела позвонка; край тела позвонка с четким, ровным и гладким контуром.
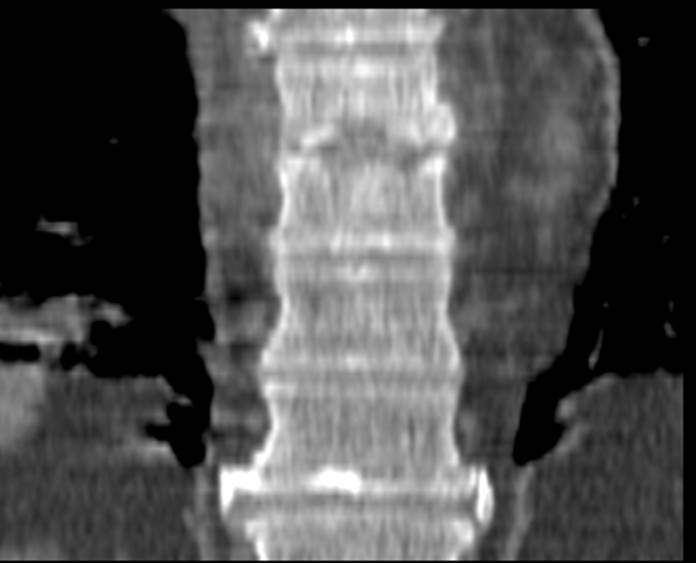
Limbus vertebrae (персистирующий апофиз) передневерхнего угла чаще определяется в середине поясничного отдела позвоночника. Передненижний или задненижний персестирующие апофизы встречаются значительно реже. Иногда встречаются в грудном отделе позвоночника.
Для диагностики обычно достаточно рентгенографии, иногда дополняемой компьютерной или магнитно-резонансной томографией. Ранее для подтверждения генеза использовалась контрастная дискография для визуализации внедрения элементов пульпозного ядра между апофизом и телом позвонка.
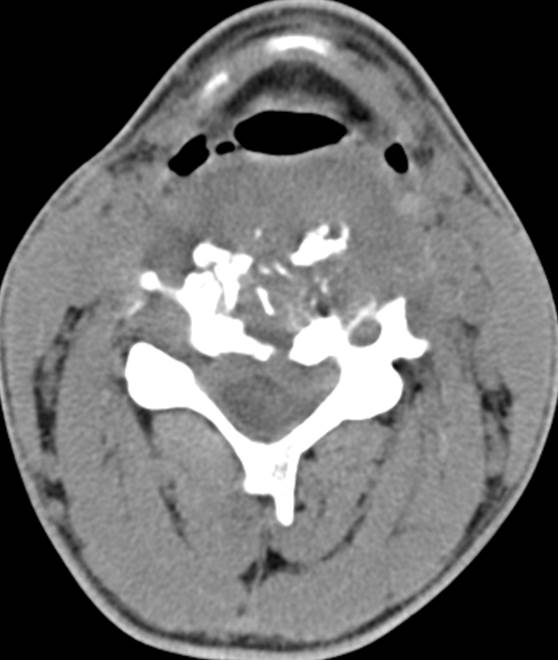
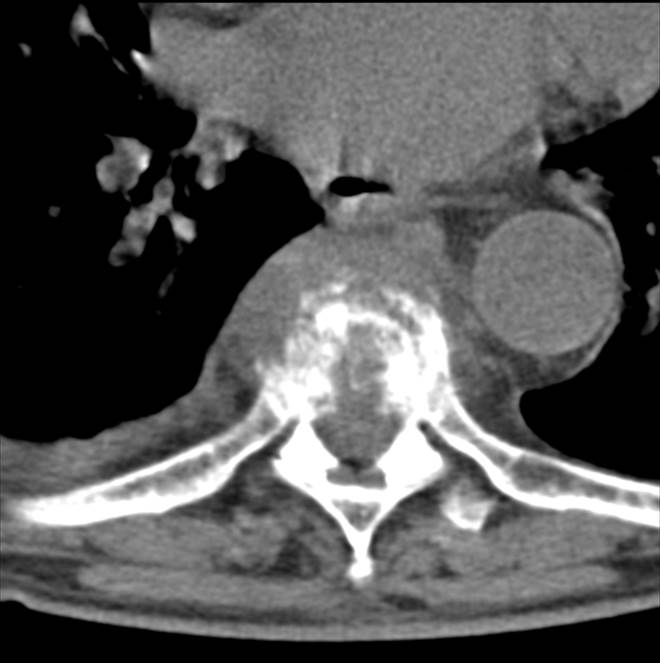
Неслившийся апофиз тела L4
СПОНДИЛИТЫ – ЭТО ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПОЗВОНОЧНИКА.
Все спондилиты можно разделить на 2 группы:
Острый гематогенный остеомиелит – это тяжелое гнойно-септическое поражение кости, развивающееся на фоне измененной реактивности макроорганизма
Согласно Международной классификации болезней различают
1) острый остеомиелит (к которому отнесена и подострая форма болезни)
2) хронический остеомиелит.


В 15-20% случаев острый остеомиелит переходит в хронические формы
По патогенезу остеомиелита позвоночника можно выделить:



Возбудителем гематогенного остеомиелита позвоночника примерно в 60% случаев является золотистый стафилококк, но в последние годы увеличивается число больных гематогенным остеомиелитом, вызванным кишечной палочкой, протеем, синегнойной палочкой и т.д.
Остеомиелит позвоночника обычно развивается вследствие диссеминации из гнойного фокуса, который возник в результате заболевания или предшествующей хирургической манипуляции. Предрасполагающими факторами являются иммунодифицит, наркомания, алкогализм, сахарный диабет.
Тяжелым осложнением остеомиелита позвоночника считается развитие спинномозговых расстройств. Нередко эпидуральный воспалительный процесс и парезы развиваются раньше, чем устанавливается диагноз остеомиелита позвоночника.
Периоды (стадии) развития острого гематогенного остеомиелита позвоночника




При морфологическом исследовании в ранней фазе воспаления выявляются:




Диск при этом снижен, фрагментирован, частично замещен рубцовой и грануляционной тканью.
На КТ в острейший период остеомиелита выявляется:


По мере прогрессирования деструкции разрушается и секвестрируется вся замыкающая пластинка и субхондральные отделы соседних позвонков. На поперечных срезах КТ деструкция имеет вид хаотичного скопления секвестров.
Острый гематогенный остеомиелит L3 (через 3 недели от начала заболевания)
Острый гематогенный остеомиелит L3 (через 3 недели от начала заболевания)
Типичные рентгенологические и КТ признаки остеомиелита позвоночника через 1 месяц от начала заболевания:




Острый гематогенный остеомиелит С4-5 (1 месяца от начала заболевания). КТ.
Острый гематогенный остеомиелит С4-5 (1 месяца от начала заболевания). МРТ.
Острый гематогенный остеомиелит Th7-8
(1 месяц от начала заболевания)
Острый гематогенный остеомиелит Th7-8
(1 месяц от начала заболевания)
Подострый период остеомиелита позвоночника
Через 6-8 недель от начала заболевания на фоне антибактериальной и противовоспалительной терапии острота воспаления идет на убыль.
На рентгенограммах появляются признаки отграничения воспалительного процесса в телах позвонков в виде узкой зоны склероза, которая постепенно расширяется и может захватывать весь разрушенный позвонок. Секвестры в полости деструкции уменьшаются в размерах, лизируются. Подсвязочно по краям разрушенных позвонков начинают формироваться костные скобы. На КТ они образуют костный ободок вокруг разрушенного позвонка.
В оценке степени активности воспаления большое значение имеет инфильтрация мягких тканей. При затихании воспаления размеры инфильтрации паравертебральных мягких тканей уменьшаются вплоть до полного исчезновения. Расплавление мягких тканей с формированием больших абсцессов с жидким гноем при остеомиелите позвоночника встречается гораздо реже чем при туберкулезе.
Подострый гематогенный остеомиелит L4-5
Подострый гематогенный остеомиелит L4-5
Формы деструкции позвонков при остеомиелите позвоночника:

Чтобы распечатать файл, скачайте его (в формате Word).
ПАТОЛОГИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА Нестабильность шейного отдела позвоночника
Институт ревматологии РАМН, Москва
Развитие позвоночника
В норме развитие позвоночника продолжается до 20–22 лет. Оссификация разных отделов позвоночника осуществляется в следующем порядке: верхнешейный, среднегрудной, шейный, нижнегрудной, поясничный, крестцовый. Апофизы позвонков оссифицируются с 8 до 15–16 лет. Оссификация позвонка СII происходит в возрасте 4–6 лет. Физиологические изгибы позвоночника намечаются в возрасте от 2 до 4 лет, и в 6 лет они становятся отчетливыми. Величина шейного лордоза уменьшается до 9 лет. С возрастом наблюдается изменение ориентации фасеток межпозвонковых суставов. В раннем детстве фасетки имеют относительно горизонтальное расположение. Увеличение угла наклона фасеток продолжается до 10 лет, пока они не примут вертикального положения, после чего способны ограничивать движение позвонков [1].
Анатомо-функциональные особенности верхнешейного отдела позвоночника
В шейном отделе позвоночника имеются характерные особенности строения и функции.
Первый шейный позвонок – атлант (СI) и второй шейный позвонок – аксис, или эпистрофей (СII), осуществляют соединение позвоночника с черепом и образуют атлантоаксиально-затылочный комплекс. У позвонка СI нет тела, но имеются передняя и задняя дуги, ограничивающие просвет позвоночного канала. Верхняя поверхность позвонка СI имеет слегка вогнутые суставные отростки, которые соединены с мыщелками затылочной кости. У позвонка СII имеется тело, которое переходит в зубовидный отросток. Он выступает вверх, сочленяется с внутренней поверхностью передней дуги атланта и достигает уровня большого затылочного отверстия. Позвонок СI соединяется с мыщелками затылочной кости. Между позвонками СI и СII имеются три сустава: два парных сустава между СI и СII и один между зубовидным отростком СII и дугой позвонка СI (рис. 1).
Функционально эти суставы объединяются в комбинированный сустав, в котором возможны вращательные движения головы вместе с позвонком СI. В атлантоокципитальном и атлантоаксиальном сочленениях происходит примерно половина всех движений шеи. Сочленения зубовидного отростка с атлантом и атланта с затылочными мыщелками является истинно синовиальным. Суставные сумки этих суставов имеют слабую степень натяжения. Затылочная кость соединяется с атлантом затылочно-позвоночной мембраной, которая спереди покрыта передней продольной связкой. Между задней дугой атланта и краем затылочного отверстия расположена задняя затылочно-позвоночная мембрана. Через нее проходят позвоночные сосуды и спинномозговые нервы. На задней поверхности тел позвонков расположена задняя продольная связка. Под задней продольной связкой расположена крестообразная связка, которая состоит из поперечной связки и двух ножек. Связка натянута между внутренними поверхностями боковых масс позвонка СI с двух сторон. Она обхватывает зубовидный отросток, ограничивая его смещение кзади и тем самым препятствуя сдавлению спинного мозга. Между задней поверхностью зубовидного отростка и передней поверхностью связки имеется слизистая сумка. По бокам верхушки зуба залегает жировой комок, который предохраняет зубовидный отросток от трения об дугу атланта. Под крестообразной связкой располагаются связка верхушки зубовидного отростка, которая идет от него до края затылочного отверстия, и крыловидная связка, натянутая между боковой поверхностью зубовидного отростка и суставными отростками затылочной кости (рис. 2).
В позвоночнике осевая и ротационная нагрузки ложатся на тела позвонков и межпозвонковые диски. Объединенные в единую структуру, они обеспечивают вертикальное положение тела, выдерживают осевую нагрузку, поглощают и распределяют ударную нагрузку. Межпозвонковые диски соединяют позвонки между собой и обеспечивают стабилизирующую функцию позвоночника. Фиксация межпозвонкового диска к телу позвонка осуществляется волокнами фиброзного кольца. Пульпозное ядро распределяет нагрузку, приложенную к позвоночнику. Межпозвонковые суставы, укрепленные суставными сумками, не несут осевой нагрузки. Они определяют направление движения позвонков. Связки позвоночника фиксируют позвонки и межпозвонковые диски между собой и оказывают влияние на амплитуду движений позвоночника. Передняя продольная связка препятствует разгибанию позвоночника, задняя продольная связка, надостистая, межостистая связки, а также пульпозное ядро ограничивают сгибание позвоночника, межпоперечные связки лимитируют боковые наклоны [2]. Изо всех связок позвоночника наиболее прочной является передняя продольная связка. С возрастом прочность связок снижается. Растяжимость связок сильнее всего выражена в местах максимального физиологического кифоза и лордоза, где происходит амортизация вертикальных нагрузок на позвоночник. Наибольшая растяжимость имеется у задней продольной связки в шейном отделе позвоночника, что обусловливает большую подвижность. Способность позвонков к смещению связана с их локализацией и направлением действия сдвигающего усилия. Смещение на уровне вершины лордоза и кифоза происходит в направлении выпуклости искривления [1]. Подвижность всего позвоночника представляет собой сумму движений отдельных сегментов, которая в среднем колеблется в пределах 4° [2]. Движение позвоночника осуществляется вокруг трех осей: 1) сгибание и разгибание вокруг поперечной оси, 2) боковые наклоны вокруг сагиттальной оси, 3) ротационные движения вокруг продольной оси. Возможны круговые движения по всем трем осям, а также движения вдоль вертикальной оси.
Мобильность и стабильность позвоночника
Позвоночник сочетает в себе свойства мобильности и стабильности. Мобильность позвоночника зависит от особенностей строения позвонков, величины межпозвонкового диска, механической прочности структур, обеспечивающих стабильность в данном отделе. Самой подвижной частью позвоночника является его шейный отдел. В шейном отделе одна половина всех движений осуществляется в атлантоаксиальном и атлантоокципитальном сочленениях, а другая половина – в нижнешейном отделе.
Стабильность позвоночника – это способность поддерживать такие соотношения между позвонками, которые предохраняют позвоночник от деформации и боли в условиях действия физиологической нагрузки. Основными стабилизирующими элементами позвоночника являются фиброзное кольцо и пульпозное ядро межпозвонкового диска, связки позвоночника и капсула межпозвонковых суставов. Стабильность всего позвоночника обеспечивается стабильностью отдельных его сегментов. Позвоночный сегмент представляет собой два смежных позвонка, соединенных межпозвонковым диском. В сегменте выделяют несколько опорных комплексов, которые выполняют стабилизационную функцию. По Холдсворту, в позвоночнике имеется два опорных комплекса (табл. 1).
По Дэнису, в позвоночнике выделяются три опорных комплекса. По сравнению с разделением по Ходсворту задний комплекс остается неизменным, а передний комплекс разделяется на передний и средний.
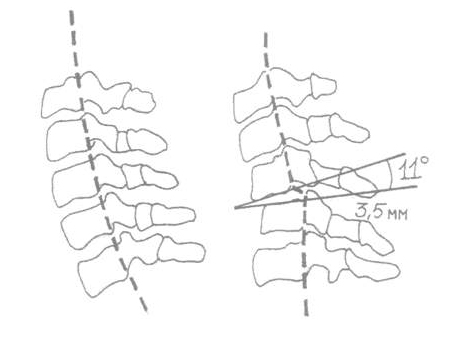
Нестабильность позвоночника
Нестабильность представляет собой патологическую подвижность в позвоночном сегменте. Это может быть либо увеличение амплитуды нормальных движений, либо возникновение нехарактерных для нормы новых степеней свободы движений. Показателем нестабильности позвоночника является смещение позвонков. Смещение позвонков является рентгенологической находкой, в то время как нестабильность позвоночника представляет собой клиническое понятие. Смещение позвонков может протекать без боли, а нестабильность характеризуется болью. У нестабильности имеются характерные признаки:
1. Нарушение несущей способности позвоночника происходит при воздействии внешних нагрузок, как физиологических, так и избыточных. Позвоночник теряет свою способность сохранять определенные соотношения между позвонками.
2. Нестабильность свидетельствует о несостоятельности опорных комплексов, которые предохраняют позвоночник от деформации, а спинной мозг и его структуры защищают от раздражения.
3. Нарушение проявляется в виде деформации, патологическим перемещением позвонков или разрушением элементов позвоночника. Нестабильность вызывает боль, неврологические расстройства, напряжение мышц и ограничение движений [3–5].
Существуют факторы, которые предрасполагают к избыточной подвижности позвоночных сегментов. В норме для шейного отдела позвоночника избыточная подвижность определяется действием двух факторов: возраста и локализации позвонка. Амплитуда подвижности позвоночника у детей превышает амплитуду подвижности у взрослых. Амплитуда смещения позвонков СI и СII при сгибании составляет 4 мм, а при разгибании – 2 мм [4]. Повышенная подвижность сегмента СII–СIII наблюдается до возраста 8 лет [1]. У детей избыточная подвижность наблюдается в верхнешейном отделе позвоночника в 65% случаев [6], что связано с отсутствием межпозвонкового диска на уровне СI–СII. У детей наиболее подвижным является сегмент СII–СIII. Нарушения на этом уровне диагностируются в 52% случаев нестабильности позвоночника [6].
Основным симптомом нестабильности является боль или дискомфорт в шее. В шейном отделе позвоночника у больных с нестабильностью в атлантоокципитальном сочленении ирритативная боль может носить периодический характер и усиливаться после физической нагрузки. Боль является причиной хронического рефлекторного напряжения шейных мышц. У детей нестабильность является причиной развития острой кривошеи. В начале заболевания имеется повышенный тонус паравертебральных мышц, который приводит к их переутомлению. В мышцах происходят нарушения микроциркуляции, развитие гипотрофии и снижение тонуса. Появляется чувство неуверенности при движениях в шее. Нарушается способность выдерживать обычную нагрузку. Возникает необходимость в средствах дополнительной иммобилизации шеи вплоть до поддержки головы руками. В клинике нестабильность шейного отдела позвоночника у взрослых измеряется с помощью балльной системы оценки клинических признаков (табл. 2) [2].
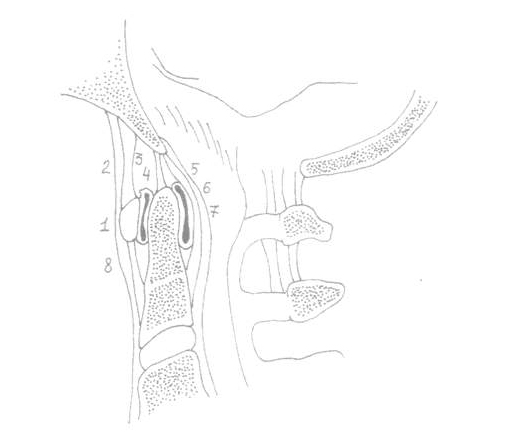
Рис. 1. Строение атлантоаксиальной области позвоночника.
1 – передняя дужка позвонка СI,
2 – передняя атлантоокципитальная мембрана,
3 – атлантоаксиальный сустав,
4 – связка верхушки зубовидного отростка,
5 – задняя продольная связка,
6 – покровная перепонка (membrana tectoria),
7 – крестообразная связка,
8 – передняя продольная связка.
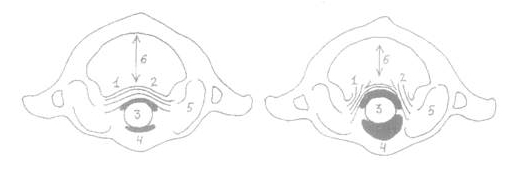
Рис. 2. Атлантоаксиальное сочленение в горизонтальной плоскости.
1 – поперечная связка аталанта,
2 – задняя продольная связка,
3 – зубовидный отросток позвонка СII,
4 – передняя дужка позвонка СI,
5 – верхняя суставная фасетка позвонка СI,
6 – задний атлантоаксиальный промежуток.
Таблица 1. Опорные комплексы по Холдсворту
Передний
Передняя и задняя продольные связки
Передняя и задняя части фиброзного кольца
Передняя и задняя половины позвонка
Задний
Надостистая связка
Межостистая связка
Капсула межпозвонкового сустава
Желтая связка
Дужка позвонка
Таблица 2. Критерии нестабильности по Уайту*